末期腎不全の透析療法
透析療法は、腎臓の働きが徐々に低下して命に関わる段階に至った場合に、その働きを肩代わりする治療の1つです。血液透析(HD)と腹膜透析(PD)の2つがありますが、日本では血液透析がほとんどを占め、腹膜透析はその存在さえあまり知られていません。両者にはそれぞれ一長一短があるので、互いの特徴をよく理解し、医師とよく相談をして、より良い選択をすることが望まれます。
透析新規導入の約6割は生活習慣が原因
腎臓には主に、①血液から尿毒素などの老廃物を濾過し尿として排泄する、②体液バランスを調えるなどの身体の恒常性を維持する、③ホルモンバランスを生産する、という3つの働きがあります。腎不全とは、これらが低下して正常に腎臓が働かなくなった状態です。
腎不全には急性と慢性があります。急性腎不全は1日以内から数週間で急激に腎機能が低下しますが、適切な治療で治る可能性があります。しかし、慢性腎不全は数か月から数十年もの時間をかけて徐々に腎機能が低下していき、多くの場合、回復は難しいです。最終的には末期腎不全へと進み、命を守るために自分の腎臓に代わって腎臓の働きをしてもらう腎代替療法が必要になります。これには透析療法と腎移植がの2種類があります。
今回は透析療法について紹介します。透析療法とは人工的に血液を浄化する方法で、腎臓の前述の3つの働きのうち①と②は代行できますが、③の機能はありません。そのためこれを補う薬物療法も併用します。
腎臓の働きが徐々に低下していく病気は慢性腎臓病(CKD)と総称されており、その原因は様々です。2019年の統計では1位が糖尿病性腎症(41.6%)、2位が腎硬化症(16.4%)、3位が慢性糸球体腎炎(14.9%)と続きました。腎硬化症では加齢、高血圧、脂質異常症などが原因であり、生活習慣病が進行して透析導入に至る人が全体の6割近くを占めていることになります。このうち糖尿病に起因するCKDの増加が懸念されます。
最近、糖尿病性腎症について新たな考えが出てきています。2016年時点では、明らかな蛋白尿が認められる段階を経て腎機能が悪化する典型例を糖尿病性腎症としていました。しかし、明らかな蛋白尿が認められないのに腎機能が悪化する例もあります。これを糖尿病性腎臓病(DKD)とする新しい概念が提唱されました。
腎機能はeGFR評価15を切ったら透析開始
腎機能の評価には、推算糸球体濾過量(eGFR)を用います。腎臓の働きが低下すると、腎臓が血液から濾過する代表的な老廃物であるクレアチニンは血液中の量が多くなります。血清クレアチニン値は腎臓の働きを反映しますが、適正なクレアチニン量は年齢や性別で異なるため、それだけで評価するのではなく、年齢と性別を考慮して算出し たeGFRを用いるのです。
腎機能はこの値によって6段階に分類されます。60未満だと腎機能の低下が始まっていると考えられ、値が小さくなるほど低下の度合いが高くなります。腎代替療法が必要になる末期腎不全は15未満です。30を切るとその準備段階と言えるので、腎代替療法について勉強し、どの方法を選ぶか検討を始めます。
透析療法を受けている人は増え続けており、2020年時点では約4万人にのぼります。そのほとんどは血液透析で、腹膜透析は約3%程です。
3~5時間×週3回の通院が必要な血液透析
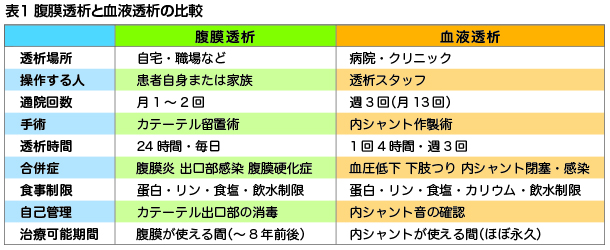
血液透析は、老廃物を含んだ血液を体外に取り出し、ダイアライザー(透析器)の中を通してから体内に戻す方法です。ダイアライザーはいわば外付けの人工腎臓で、血液がこの中を通る間に老廃物が除去されます。
血液透析には約200mlの血液をダイアライザーに送り込まなければいけません。そのためには太い血管が必要なので、手首近くに腕の動脈と静脈をつなぎ合わせる内シャントを局所麻酔で1時間程の手術で造設します。
治療は一般的に、透析施設で週3回、1回3~5時間かけて行われます。血液透析は老廃物や余分な水分を除去する力が強く、確実な効果が上げられますが、短時間で除去するため血圧低下が起こりやすくなります。また、治療にかなり時間を取られるので、社会的生活において大きな制限を受けます。
自宅で就寝中にもできる腹膜透析
腹膜透析は、透析液を腹腔内に直接注入して一定時間ためておき、その間に腹膜を介して血液中の老廃物を透析液に移動させ、透析液から必要な成分を補う方法です。通常、新しい透析液のバッグはお腹より高い位置にセットし、排液後の空のバッグはお腹より低い位置にセットし、自然の落差を利用して透析液を交換します。透析液を腹腔内に入れるために、あらかじめ腹部にカテーテル(チューブ)を埋め込む手術が行われます。
バッグ交換は一般に1日3~5回で、1回に30分ほどかかります。朝、昼、夕方、就寝前など、患者さんの生活リズムに合わせて本人や介助者が行います。これは連続携行式腹膜透析(CAPD)という方法です。
もう1つ、寝ている時間を利用して自動的に透析液を交換する自動腹膜透析(APD)という方法もあります。日中の時間が自由に使えるので、現在は腹膜透析を行っている患者さんの半数近くがこれを利用しています。
腹膜透析は通院が月1~2回でよく、社会生活への影響は少なくて済み、仕事を継続させやすい方法です。QOL(生活の質)も良好に保てます。その分、カテーテルの周囲を清潔に保って感染予防に努めるなどの自分で管理することが求められます。
腹膜透析の老廃物や余分な水分を除去する力は血液透析よりマイルドなので、自分の腎臓(残存腎)の機能が維持され、透析導入後も数年は自尿が出ます。
しかし、残存腎や腹膜の機能が低下すれば透析の効率が悪くなります。そのため長期の継続は難しく、効率が低下したら別の方法に切り替える必要が出てきます。したがって、腹膜透析が適しているのは透析導入期に残存腎機能がある場合です。また、高い透析効率が必要な高齢者にも適しています。
両者の長所・短所を知り、併用も視野に賢い選択を
腹膜透析は血液透析より生活上の制限が少なく、患者さんには都合の良い方法です。なかでも、訪問看護や訪問介護を受けている人にとってメリットは大きいと言えるでしょう。しかし、透析療法を受けている患者さんの約4割はこの方法を知りません。
その理由は、第一にこれまで積極的に情報提供がなされていなかったことがあげられます。その背景には、腹膜透析の専門家である医師や看護師が少ない、長期間続けられない、合併症として腹膜が癒着するリスクがある、などがあります。
日本では血液透析の成績がよく、どこでも良質な治療が受けられるため、別の方法が強く求められなかったことも一因です。とはいえ、腹膜透析を受けている人は年間1万人近くいます。
腹膜透析という選択肢が加わることで、医学的な判断だけでなく、患者さんのライフスタイルも考慮した治療が可能になり、QOLの向上に繋がると考えられます。
2つの方法はそれぞれ一長一短があります。正しく理解して、自分のライフスタイルを考えて専門医と相談し、賢い選択をしましょう。
2018年12月 こまどNo.58 自宅で行う腹膜透析も選択肢に 末期腎不全の透析療法 引用